Vida Sana


Sylvia Abbeyquaye, directora de enfermería en un hogar de ancianos con 120 camas en Brookline, Massachusetts, dio positivo a COVID-19 tan solo unas semanas después de que comenzará la pandemia. El virus le provocó una inflamación grave en los pulmones y fue hospitalizada a causa de una neumonía bilateral. “No pensé que fuera a superarlo”, dice.
Mientras tanto, su empleador seguía llamando. ¿Cuándo iba a regresar? Era abril del 2020, cuando el virus se empezaba a propagar y había más trabajadores enfermos. Cada vez morían más residentes. Después de seis semanas de baja, Abbeyquaye, de 48 años, regresó para ayudar a combatir el caos. “Pero nunca volví a ser la misma”, dice. “Estaba completamente agotada, sin fuerzas y deprimida. No podía más”.


¡ÚLTIMA OPORTUNIDAD! - Únete a AARP a precios del 2024; las tarifas aumentan en el 2025.
Obtén acceso inmediato a productos exclusivos para socios y cientos de descuentos, una segunda membresía gratis y una suscripción a AARP The Magazine.
Únete a AARP
Entregó su carta de renuncia sin tener aún otro empleo. “Simplemente me fui”, dice Abbeyquaye, quien había trabajado en centros de cuidados a largo plazo desde que emigró de Ghana hace más de 20 años. “No sabía qué me depararía el futuro”.
Según un análisis de datos de la Oficina de Estadísticas Laborales de EE.UU. (enlace en inglés), la industria de hogares de ancianos del país ha perdido aproximadamente 235,000 puestos de trabajo desde marzo del 2020. Eso significa que ha desaparecido aproximadamente un 15% de la fuerza laboral de los hogares de ancianos. La cifra supera con mucho las pérdidas de personal en otros sectores de la atención médica, que también han visto grandes pérdidas.

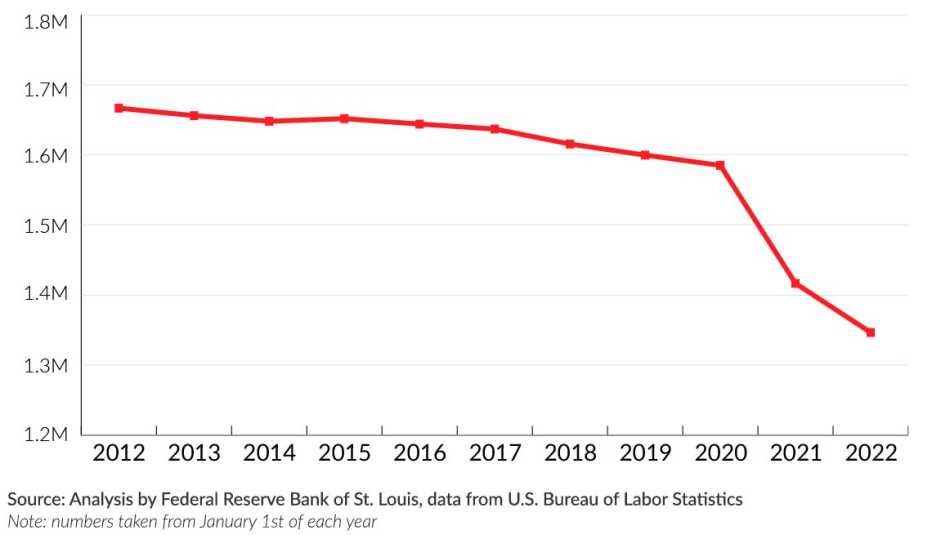
Y no se debe a que la demanda de trabajadores haya disminuido. Todos los meses desde el verano del 2020 —cuando el Gobierno federal comenzó a recopilar datos sobre la COVID-19 de los hogares de ancianos— más de una quinta parte de los hogares de ancianos en el país han experimentado una falta de trabajadores, según un análisis de AARP. La escasez registró su momento más crítico este año entre mediados de diciembre y mediados de enero, durante el auge de ómicron, cuando el 39% de los hogares de ancianos informaron una falta de enfermeros y auxiliares. En Alaska, Minnesota y Washington, más del 70% de los centros reportaron una escasez de personal.
Los trabajadores dicen que sus renuncias están impulsadas por condiciones laborales peligrosas, salarios y beneficios deficientes, oportunidades de promoción limitadas, agotamiento y falta de respeto hacia su profesión. Estos problemas se vieron intensificados por la pandemia, pero han existido desde hace mucho tiempo y están profundamente arraigados en toda la industria. “Sus cimentos eran débiles”, dice Abbeyquaye. “La COVID fue la gota que derramó el vaso".
Algunos trabajadores han cambiado a otros puestos de atención médica en hospitales y hogares particulares. Muchos se han convertido en enfermeros itinerantes, que cobran salarios más altos trabajando en puestos temporales en centros con escasez de personal. Otros han dejado sus puestos por salarios más altos en empresas como Amazon y McDonald's (enlaces en inglés). Algunos tuvieron que asumir las responsabilidades de prestación de cuidados en el hogar o han optado por jubilarse temprano. Muchos trabajadores inmigrantes han regresado a sus países de origen. Y muchos, como Abbeyquaye, simplemente renunciaron.
A medida que el personal desaparece, la salud de los residentes en los hogares de ancianos se ha deteriorado, según un análisis de datos federales realizado por la National Consumer Voice for Quality Long-Term Care (enlace en inglés). El estudio también halló que además de los miles de muertes por COVID-19 entre los residentes —que ahora ascienden a alrededor de 170,000—, durante la pandemia aumentaron las úlceras de decúbito, la pérdida de peso, la depresión y el uso de medicamentos antipsicóticos.
La salud física y mental de los trabajadores también se está deteriorando a medida que lidian con el exceso de trabajo. Según una encuesta a enfermeros (enlace en inglés) en hospitales, centros de cuidados a largo plazo y otros entornos de atención médica realizada por la agencia nacional de empleo Incredible Health, aproximadamente un tercio de los enfermeros dijeron que es muy probable que renuncien a fines de este año, principalmente por el estrés y el agotamiento.
La crisis de personal está obligando a un número creciente de hogares de ancianos a rechazar a nuevos residentes o a cerrar por completo. Una encuesta de LeadingAge (enlace en inglés), una asociación nacional sin fines de lucro que representa a proveedores de cuidados para adultos mayores, encontró que más de un tercio de sus miembros no pueden admitir a nuevos residentes ni atender a nuevos clientes debido a la falta de personal. Y hasta el 40% de los residentes de hogares de ancianos viven en instalaciones en riesgo de cerrar en el 2022 debido a problemas financieros, según CliftonLarsonAllen, asesor patrimonial para la industria del cuidado a largo plazo.
Mientras tanto, se espera que la creciente población de adultos mayores aumente aún más la demanda de cuidados en los hogares de ancianos en los próximos años. Se proyecta que el número de adultos de 85 años o más llegará a 19 millones en el 2060, en comparación con 6.5 millones en el 2016.
“Muchas personas dirían que ‘crisis’ no es una palabra lo suficientemente fuerte” para describir la escasez, dijo David Grabowski, investigador de la Facultad de Medicina de Harvard que estudia los aspectos económicos de los cuidados a largo plazo. “La pandemia ha causado una crisis encima de otra crisis. La situación actual ha sido descrita como un apocalipsis de personal”.
‘El salario no alcanza para cubrir los gastos mensuales’
Los hogares de ancianos en el país eran lugares difíciles para trabajar incluso antes de la COVID-19. La rotación de personal ya era “astronómicamente alta”, dice Ashvin Gandhi, economista de salud en UCLA y coautor de un estudio nacional que encontró que la tasa media anual de rotación de casi todos los hogares de ancianos en Estados Unidos en el 2017 y el 2018 fue del 94%. Para mantener un personal de 100 empleados durante un año, un centro tendría que contratar a 94 nuevos trabajadores al año.
Esto se debe en gran parte a que los asistentes de enfermería certificados (CNA), que conforman el grupo más grande de empleados de hogares de ancianos, se encuentran entre los trabajadores con los salarios más bajos en la industria del cuidado de la salud, con un ingreso anual promedio de aproximadamente $30,000. Muchos de ellos son contratados como contratistas independientes o empleados a tiempo parcial y no reúnen los requisitos para recibir licencia remunerada o seguro de salud. A menudo manejan varios trabajos para poder cubrir sus gastos; la mayoría de aquellos que no lo hacen es porque brindan cuidados no remunerados a familiares, según un estudio reciente. Un número desproporcionado son mujeres, personas negras e inmigrantes.
Los CNA brindan alrededor del 90% de la atención directa a pacientes en hogares de ancianos. Sus responsabilidades incluyen levantar, bañar, ayudar a ir al baño, vestir y alimentar a los residentes. Antes de la pandemia, tenían 3.5 más de probabilidades de sufrir lesiones en el trabajo que el trabajador típico en Estados Unidos. Varias décadas de escasez crónica de personal han resultado en horarios impredecibles, horas extra de forma habitual y poco apoyo para la capacitación y el desarrollo profesional.
Tamara Blue, de 48 años, ha tenido que trabajar en dos empleos a la vez —CNA en hogares de ancianos y auxiliar de salud en el hogar en Detroit— durante la mayor parte de su carrera de 30 años. En junio, renunció a su trabajo de auxiliar de salud en el hogar después de que su cliente falleciera. Ahora está dedicando esas horas a cuidar de su nuevo nieto, sin remuneración, pero es probable que tenga que buscar otro trabajo de salud en el hogar pronto porque “un solo empleo remunerado no es suficiente para mí”.


































































También te puede interesar
La Casa Blanca propone reformas relacionadas con los hogares de ancianos
Las reformas incluyen requisitos mínimos de dotación de personal y otros cambios por los que los defensores de los residentes han luchado durante mucho tiempo.
AARP te responde: Los hogares de ancianos y el coronavirus
Últimas novedades sobre los cambios en las reglas, las visitas a tus seres queridos, tus derechos y otros temas.
¿Tu ser querido vive en un hogar de ancianos?
10 preguntas que deberías hacer durante la pandemia de COVID-19.